Szifilisz
| Szifilisz Osztályozás és külső források | |
 | |
| A kórokozó, Treponema pallidum elektronmikroszkópos felvétel | |
| BNO-10 | A50. -A53. |
| BNO-9 | 090-097 |
| DiseasesDB | 29054 |
| MedlinePlus | 001327 |
| eMedicine | med/2224 emerg/563 |
A szifilisz (syphilis, lues), más néven vérbaj, bujakór, bujasenyv szexuális úton terjedő, idült lefolyású, fertőző nemi betegség. Kórokozója a pallidum alfajú spirochaeta nevű baktérium, a Treponema pallidum által okozott fertőzés, ami nagyon sokféle tünetet utánozhat, ezért nevezik a betegségek majmának is. A fertőzés elsősorban szexuális úton terjed, de az anya is megfertőzheti gyermekét a terhesség ideje alatt vagy a szülés során, ez esetben veleszületett, vagyis kongenitális szifiliszről van szó. A Treponema pallidum alfajai más, emberre veszélyes betegségeket is okoznak: frambőzia (pertenue alfaj), pinta (carateum alfaj), és bejel, vagy más néven járványos szifilisz (endemicum alfaj).
A betegség elnevezése Girolamo Fracastoro[1] (1478–1553) veronai orvostól származik: „Syphilis” eredetileg 1530-ban, latin nyelven írt versének címe volt. Ez a hosszú, mitologikus költemény egy Syphilus nevű pásztort említ, aki megsértette a napistent, ezért ezzel a betegséggel bűnhődött, amit egy birkától kapott el. Ezt a szerző is „francia betegségnek” (morbus gallicus) nevezi, amely kifejezést aztán a következő évszázadokban széleskörűen alkalmazták. A franciák persze ugyanezt olasz betegségnek hívták (más források szerint spanyolkórnak), a hollandok spanyol, az oroszok lengyel, a törökök keresztény, a japánok pedig portugál betegségnek. Régi, illetve népies elnevezései még a bujakór és a franc (mely utóbbi a „francia betegségből” ered). A korábbi feltételezések szerint Kolumbusz hozhatta be Európába, de több középkori európai lelet nyomán kiderült, hogy már előtte is létezett, pl. egy 2008-as szegedi tanulmány szerint Magyarországon a 15. század közepén is jelen volt a kór.[2] A genetikai kutatások szerint azonban a baktérium ma ismert törzse Dél-Amerikában alakult ki és csak onnan jöhetett Európába. A korábbi európai változata egy nem feltétlenül halálos, hosszú ideig túlélhető betegséget okozott és nem szexuális úton terjedt.[3]
A vérbaj tünetei attól függően eltérnek, hogy a betegség négy szakasza (elsődleges, másodlagos, látens és harmadlagos szakasz) közül melyikben lépnek fel. Az elsődleges szakaszt általában egyetlen szifiliszes fekély (nem fájdalmas, nem viszkető kemény elfekélyesedés a bőrön, a kórokozó behatolási helyén) jellemzi, a második szakaszban szétterjedt kiütés jelentkezik, amely rendszerint a tenyéren és a talpon jelenik meg. A látens szifilisznek nincsenek vagy alig észrevehető tünetei vannak, a harmadlagos szakaszban pedig gumma, idegrendszeri vagy szívproblémák jelentkeznek. A szifilisz „nagyszerű imitátorként” ismert, mert rendszeresen atipikus tünetekkel jelentkezik. Diagnosztizálása általában szerológia segítségével történik (Wassermann-reakció), de a baktériumok mikroszkóp alatt is jól láthatók. A kór sikeresen kezelhető antibiotikummal, intramuszkuláris (izomba adott) penicillin G-vel (neuroszifilisz esetén intravénásan), vagy ceftriaxonnal, súlyosan penicillinérzékeny egyének esetén pedig orális (szájon át beadott) doxiciklinnel vagy azithromycinnel.
Feltételezések szerint 1899-ben a szifilisz 12 millió embert fertőzött meg, és az esetek több mint 90%-a fejlődő országokban fordult elő. A friss betegek száma jelentősen lecsökkent az 1940-es években, miután a penicillin széles körben elérhetővé vált, majd az ezredforduló után a fertőzés gyakorisága újra emelkedni kezdett több országban, és sok esetben HIV fertőzéssel együtt fordul elő. Ez vélhetően a szexuális partnerek gyakori váltogatásának, a prostitúciónak és a csökkenő kondomhasználatnak tulajdonítható.[4][5][6]
Kórlefolyás[szerkesztés]
A betegség közvetlen kontaktussal szexuális úton (rendszerint a bőr és a nyálkahártyák sérülésein át), transzplacentárisan (a méhlepényen keresztül), illetve vérrel terjedhet. Ennek alapján megkülönböztethetünk szerzett (syphilis acquisita) és kongenitális, veleszületett szifiliszt (syphilis connatalis). A lues négy szakaszban jelentkezik: elsődleges, másodlagos, látens és harmadlagos.[7] William Osler „nagy utánzó”-nak nevezte más betegségeket jellemző tünetei miatt.[7][8]
Lappangás[szerkesztés]
Ez egy átlagosan 3 hetet felölelő időintervallum (10-90 nap). Ebben a szakaszban a spirochaeták nyálkahártyákon (genitális, orális, anális) keresztül jutnak be a szervezetbe, a behatolási kapuban szaporodnak. A kórokozó a szervezetben a véráram útján terjed.
Elsődleges szifilisz[szerkesztés]

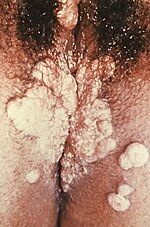
Az elsődleges szifilisz általában a fertőzött sebbel történő közvetlen szexuális érintkezés útján terjed.[9] Általában a kezdeti kontaktust követő 3-90 nap (átlagban 21 nap) után, a behatolási kapunak megfelelően bőrsérülés jelenik meg, amely kezdetben egy körülírt, élénk vörös, porctapintatú beszűrődés, majd ezen a területen megjelenik a szifiliszes fekély.[7] Ez általában (az esetek 40%-ában) egyetlen kemény, fájdalommentes, nem viszkető 0,3–3 cm átmérőjű bőrfekély, amelynek jól látható közepe és éles határszéle van.[7] Szövettanilag mononukleáris beszűrődés, makrofágok, limfociták jelenléte jellemzi. Ebben a stádiumban a treponemák a lueszes fekély váladékából mutathatók ki.
A bőrsérülés azonban szinte bármilyen formát ölthet.[10] Klasszikus formájában bőrfoltból alakul át papulává s végül erózióvá vagy fekéllyé.[10] Alkalmanként több sérülés is jelen lehet (~40%),[7] amely gyakrabban fordul elő, ha HIV-fertőzés is fennáll. A bőrsérülések fájdalmasak, érzékenyek lehetnek (30%), és a genitália körül is megjelenhetnek (2–7%). A leggyakoribb előfordulási hely nőknél a méhnyak (44%), heteroszexuális férfiaknál a pénisz (99%), homoszexuális férfiaknál pedig viszonylag gyakori az anális és rektális fekély (34%).[10] Nyirokcsomó megnagyobbodás gyakran (80%) előfordul a fertőzés környékén,[7] 7-10 nappal a szifiliszes fekély kialakulása után.[10] A bőrsérülés kezelés nélkül 3-6 hétig megmarad.[7]
Tünetmentes időszak[szerkesztés]
2–24 hét közti időszak. A fekély spontán gyógyul kezelés nélkül is, helyén jellegzetes kis csillag alakú heg marad vissza. Ezzel egyidőben a nyirokcsomóduzzanatok is nyomtalanul eltűnnek. Megfelelő és eredményes kezelés esetén a betegség további szakaszaira jellemző elváltozások elmaradnak, de ellenkező esetben a treponemák a szövetekben szaporodnak tovább, és a folyamat automatikusan átmegy a következő stádiumba.
Másodlagos szifilisz[szerkesztés]
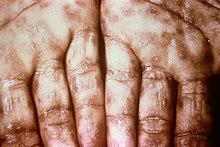

A másodlagos szifilisz általában 4-10 héttel az elsődleges fertőzés után alakul ki.[7] Ekkorra a szervezet már túlérzékennyé vált a kórokozóval szemben, így bekövetkezik a folyamat generalizálódása. Míg a másodlagos betegség jellemzően igen változatos formákban jelentkezhet, a tünetek leggyakrabban a bőrt, a nyálkahártyát, és a nyirokcsomókat érintik, de felléphet lép-, máj- és általános nyirokcsomó megnagyobbodás, csonthártya- és ízületi gyulladás is.[11] A törzsön és a végtagokon - a tenyeret és a talpat is beleértve - szimmetrikus, vöröses-rózsaszín, nem viszkető kiütések (exantémák) jelenhetnek meg.[7][12] A kiütés makulopapulárissá vagy gennyessé válhat. A nyálkahártyán lapos, széles, fehéres színű, szemölcsszerű bőrsérülések (enantémák) is kialakulhatnak. Ezen bőrsérülések mindegyike baktériumokat rejt magában és fertőző. Egyéb tünetek a láz, torokfájás, rossz közérzet, súlyvesztés, hajhullás és fejfájás.[7] Ritkán előfordul májgyulladás, vesebetegség, ízületi gyulladás, csonthártyagyulladás, látóideg gyulladás, belső szemgyulladás és szaruhártyagyulladás.[7][13] Az akut tünetek általában 3-6 hét után elmúlnak;[13] az esetek 25%-ában azonban a másodlagos tünetek visszatérnek. Sokan, akik másodlagos szifilisszel jelentkeznek (a nők 40–85%-a, a férfiak 20–65%-a), nem számolnak be arról, hogy korábban klasszikus elsődleges szifiliszes fekélyük lett volna.[11]
Latens szifilisz[szerkesztés]
A fertőzés után körülbelül egy évvel kezdődik, egy hosszabb tünetmentes periódus. Két szakaszra tagolható: korai és késői latens periódusra. A latens szifilisz késői szakaszában a beteg nem fertőző, de a transzplacentáris terjedés ilyenkor is bekövetkezhet. A tünetmentesség 3-30 évig tarthat.
A látens szifilisz meghatározása szerint szerológiai vizsgálattal bizonyított fertőzés, amelynél nem jelentkeznek a betegség tünetei.[9] Az Egyesült Államokban továbbá korai (kevesebb mint 1 évvel másodlagos szifilisz után) vagy késői (több mint 1 évvel másodlagos szifilisz után) változatot különböztetnek meg.[13] Az Egyesült Királyság két évnél húzza meg a határvonalat késői és korai látens szifilisz között.[10] A korai látens vérbajnál felléphetnek visszatérő tünetek. A késői látens szifilisz tünetmentes, és nem annyira fertőző, mint a korai látens szifilisz.[13]
Késői, harmadlagos szifilisz[szerkesztés]

Harmadlagos szifilisz körülbelül 3–15 évvel a kezdeti fertőzés után alakulhat ki és három további típusát különböztetik meg: gummás szifilisz (15%), késői neuroszifilisz, amely a központi idegrendszert támadja meg (6,5%), és szív- és érrendszeri szifilisz (10%).[7][13] Kezelés nélkül a fertőzött betegek harmadánál kialakul a harmadlagos betegség.[13] A harmadlagos szifiliszes betegek nem fertőzőek.[7]
Gummás szifilisz, vagy késői jóindulatú szifilisz általában 1–46 évvel - átlagosan 15 évvel - a kezdeti fertőzés után alakul ki. Erre a szakaszra a gummák krónikus megjelenése a jellemző, amelyek puha, tumorszerű gyulladásos göbök, méretük nagyban eltérő lehet. Általában a bőrön, csontokon, májon, heréken, de bárhol megjelenhetnek.[7] A gumma változó nagyságú, borsószemnyi-tyúktojásnyi képződmény, kezdetben tömött, később tapintása gumiszerűen rugalmas lesz (innen az elnevezése) és körülötte heges-kötőszövetes tok alakul ki, amely élesen elhatárolja a környezetétől. Idővel a gumma közepén elhalás támad, ami nem hajlamos elfolyósodásra.
A neuroszifilisz a központi idegrendszert érintő fertőzés. Kialakulhat korán – akár tünetmentes, akár szifiliszes agyhártyagyulladásként – vagy későn – meningovaszkuláris szifiliszként, általános bénulásként, vagy tabes dorsalisként. Utóbbi gyenge egyensúlyérzékkel és az alsó végtagokban érzett villámlásszerű fájdalommal párosul. A késői neuroszifilisz általában 4–25 évvel a kezdeti fertőzés után alakul ki. A meningovaszkuláris szifilisz rendszerint apátiával és rohamokkal jelentkezik, míg az általános bénulás demencia luetica és tabes dorsalis felléptével.[7] Előfordulhat, hogy a beteg Argyll Robertson-tünettel[m 1] jelentkezik, ahol mindkét kis pupilla összehúzódik a közeli tárgyakra történő fókuszálás során, azonban erős fény hatására nem.
A szív- és érrendszeri szifilisz általában 10–30 évvel a kezdeti fertőzés után alakul ki. A leggyakoribb komplikáció a szifiliszes aortagyulladás, amely aneurizma kialakulásához vezethet.[7]
Szervi elváltozások a harmadlagos szifilisz időszakában[szerkesztés]
Leggyakoribb a szív és érrendszer elváltozása: aorta aneurysma, aorta insufficiencia, koszorúerek szájadékának szűkülete. A szívizomban néha apró gummák képződnek. A tüdőben intersticiális gyulladás, majd fibrózis támad. Gummák is előfordulnak, elsősorban a jobb tüdő alsó lebenyében.
A májban is gyakoriak a gummák, amelyek hegesen zsugorodva a májat lebenyezetté teszik. A csontokban szintén gyakori a gumma. A csontszövet burjánzását eredményezheti, aminek következtében a külső felszínen és a velőüregben csontfelrakódást látunk. Az idegrendszer szintjén agyhártya-hegesedést és liquorkeringési zavarokat okozhat, illetve az agy homlok- és halántéklebenyének a sorvadását eredményezheti. A gerincvelő burkaiban kialakuló gyulladás a hátsó gerincvelői gyököket leszorítja, ami a felszálló érző pályák degenerációját okozza. Ez súlyos érzészavarokhoz és ataxiához vezet, a kórkép neve tabes dorsalis.
Kongenitális szifilisz[szerkesztés]
A veleszületett szifilisz a transzplacentáris (vagy diaplacentáris) terjedés következménye. Az anya luesze esetén a transzplacentáris fertőzés abortuszhoz, a magzat elhalásához vagy halvaszületéshez vezet. A magzatok 60-70%-a a méhen belül elpusztul.
A kongenitális szifiliszes fertőzés terhesség vagy szülés során történik. A szifiliszes csecsemők kétharmada tünetek nélkül születik. Az első néhány évben kialakuló leggyakoribb tünetek: hepatosplenomegália, vagyis a máj és a lép megnagyobbodása (70%), kiütés (70%), láz (40%), neuroszifilisz (20%), és tüdőszövet-gyulladás (20%), jellemzőek még a hólyagos kiütések, gummák, idegrendszeri károsodás tünetei, veseérintettség, fogak fejlődési rendellenességei.. Amennyiben nem kezelik, az esetek 40%-ában késői kongenitális szifilisz alakul ki, amely többek között a következő tüneteket produkálhatja: az orrnyereg deformációja, a sípcsont előrehajlása, az egyik kulcscsont szegycsont felőli végének megnagyobbodása (Higouménakis jel) vagy bizonyos ízületek szimmetrikus duzzanata (Clutton ízület), illetve idegrendszeri károsodás (progresszív paralízis), halláskárosodás, ízületi gyulladás.[14]
Kiváltó okai[szerkesztés]
Bakteriológia[szerkesztés]

A Treponema pallidum pallidum alfaja spirális, Gram-festéssel nem mutatható ki és igen mozgékony baktérium.[10][15] Három másik, emberre veszélyes betegséget okozó rokon Treponema pallidum alfajok: frambőzia (pertenue alfaj), pinta (carateum alfaj), és bejel, más néven járványos szifilisz (endemicum alfaj).[7] Ezek nem okoznak neurológiai betegséget, mint a pallidum alfaj.[14] Az emberek az egyetlen ismert gazdaszervezetei a pallidum alfajnak.[16] A baktérium nem képes néhány napnál tovább élni gazdaszervezet nélkül és levegőn szappan vagy fertőtlenítőszer hatására elpusztul.[17] Kis genomja (1,14 MDa) miatt nem képes a tápanyagok előállításához szükséges metabolikus útvonalak kódolására. Lassú osztódási ideje van, több mint 30 óra.[10]
Terjedése[szerkesztés]
A szifilisz elsősorban nemi úton terjed, vagy terhesség során az anya átadja a kórt a magzatnak; a spirochaeta baktérium képes áthaladni az ép nyálkahártyán vagy a sérült bőrön.[7][16] Így a betegség átadható bőrsérülés környéki csókkal, valamint orális, vaginális és anális szex útján is.[7] Az elsődleges vagy másodlagos szifilisznek kitett személyek 30-60%-a fertőződik meg a betegséggel.[13] Fertőzőképességét jól példázza, hogy mindössze 57 organizmus beoltása 50%-os eséllyel megfertőzi a beoltott alanyt.[10] Az esetek legnagyobb része (60%) az Egyesült Államokban olyan férfiak körében fordul elő, akik más férfiakkal létesítenek testi kapcsolatot. A szifilisz vérkészítmények útján is terjed. Sok országban azonban végeznek szűrést, így a kockázat alacsony. A fertőzés rizikója közös tű használata révén alacsonynak tűnik.[7] A szifilisz nem terjed mindennapos tevékenységek során, sem wc-ülőke, jacuzzi, étkészlet vagy ruhanemű közös használata útján.[18]
Diagnózisa[szerkesztés]

A szifiliszt korai szakaszában nehéz diagnosztizálni.[10] Bizonyosan vérvizsgálat alapján vagy közvetlenül, vizuálisan, mikroszkóp segítségével lehet megállapítani a fertőzést. A vérvizsgálat gyakrabban használatos, mert könnyebb elvégezni.[7] A diagnosztikai vizsgálatok nem tudják megkülönböztetni a betegség különböző szakaszait.[19]
Vérvizsgálat[szerkesztés]
A Treponema pallidum specifikus és nem-specifikus szerológiai eljárásokkal mutatható ki.[10] A kezdeti szakaszban nem-specifikus szerológiai eljárásokat használnak, mint például a VDLR (Venereal Disease Research Laboratory) teszt és az RPR (Rapid Plasma Reagin) reakció. Ezek a vizsgálatok azonban alkalmanként hamis pozitív eredményt mutatnak és olyan specifikus szerológiai eljárásra van szükség a fertőzés igazolására, mint például a T. pallidum hemagglutinációs próba (TPHA) vagy Fluoreszcens Treponema antitestteszt (FTA-Abs).[7] A nem treponema-specifikus szerológiai vizsgálatok néhány vírusfertőzésre is álpozitív eredményt adhatnak, mint például a bárányhimlő, a kanyaró, valamint a limfóma, gümőkór, malária, szívbelhártya gyulladás (endocarditis), kötőszöveti betegség, és terhesség esetén is.[9] A Treponema antitest próba általában a fertőződést követő 2-5 héttel mutatja ki a pozitív eredményt.[10] A neuroszifiliszt magas fehérvérsejtszám (elsősorban limfociták) és az agy-gerincvelői folyadékban található magas fehérjeszint alapján diagnosztizálják a már felismert szifiliszes esetben.[7][9]
Közvetlen vizsgálat[szerkesztés]
A szifiliszes fekélyből vett vérsavó sötét látóteres mikroszkóp (darkfield) alatti vizsgálata alapján azonnal megállapítható a fertőzés. A kórházakban azonban nem mindig van megfelelő felszerelés vagy szakképzett személyzet, a vizsgálatot pedig a mintavételt követő 10 percben el kell végezni. A precizitás 80% közelében van, így a diagnózis megerősítésére jól használható, de nem zár ki más diagnózist. Két másik vizsgálatot lehet elvégezni a fekélyből vett mintán: közvetlen fluoreszcens antitest próbát és nukleinsavszál meghosszabbítását. A közvetlen fluoreszcens próba olyan antitesteket vizsgál, amelyeket fluoreszcenciával megjelöltek és amelyek specifikus szifiliszfehérjékhez kapcsolódnak, míg a nukleinsavszál meghosszabbítása olyan eljárásokat használ, mint a polimeráz-láncreakció, amely kimutat bizonyos szifiliszgéneket. Ezek a vizsgálatok nem időérzékenyek, mivel nincs szükség élő baktériumra hozzájuk.[10]
Megelőzés[szerkesztés]
2010 évi adatok szerint nincs még olyan oltóanyag, amely hatékony lenne a megelőzésben.[16] Az intim fizikai együttlét kerülése fertőzött személlyel hatékony a szifilisz terjedésének megfékezésében, csakúgy, mint a latex óvszer megfelelő használata, bár a kockázat még így sem hárul el teljes mértékben.[18][20] Emiatt az amerikai járványügyi központ (CDC) hosszú távú, kölcsönösen monogám kapcsolatot javasol nem fertőzött partnerrel, valamint tartózkodást az alkoholtól és egyéb olyan kábítószerektől, amelyek növelik a kockázatos, felelőtlen szexuális magatartás valószínűségét.[18]
Az újszülöttkori kongenitális szifilisz megelőzhető az anyák szűrésével a terhesség korai szakaszában és a fertőzöttek kezelésével.[21] Az Egyesült Államok betegségmegelőzési akciócsoportja (USPSTF) határozottan javasolja minden terhes nő szűrésének bevezetését az egész világon,[22] az Egészségügyi Világszervezet ajánlása szerint pedig minden nő szűrése szükséges az első terhességi vizsgálat alkalmával, majd ismételten a harmadik trimeszterében is.[23] Pozitív eredmény esetén a partnereik szűrése is javasolt.[23] A kongenitális szifilisz azonban továbbra is gyakori a fejlődő országokban, mivel sok nő egyáltalán nem jut hozzá terhesgondozáshoz, és akik részesülnek benne, azok sem esnek át szűrésen.[21] Ez esetenként a fejlett országokban is előfordul, mivel a szifiliszfertőzés veszélyének (például droghasználat következtében) leginkább kitett személyek esélye a legalacsonyabb arra, hogy terhesgondozásban részesüljenek.[21] A szűrések hozzáférhetőségének javítására tett számos intézkedés hatékonynak bizonyult a kongenitális szifilisz visszaszorításában az alacsony és a közepes jövedelmű országokban.[23]
A szifilisz sok országban bejelentési kötelezettség alá tartozó megbetegedés, többek között Kanadában,[24] az Európai Unióban,[25] és az Egyesült Államokban.[26] Ez azt jelenti, hogy az egészségügyi szolgáltatók kötelesek tájékoztatni a közegészségügyi hatóságokat, amelyek ezt követően – ideális esetben – értesítik az érintett személy partnereit.[27] A kezelőorvosok ugyancsak ösztökélhetik a betegeket arra, hogy partnerüket küldjék orvoshoz.[28] A CDC ajánlása szerint legalább évente szükséges azon férfiak szűrése, akik férfiakkal élnek szexuális életet.[29]
Kezelés[szerkesztés]

Fertőzés korai szakaszában[szerkesztés]
A komplikációmentes szifilisz elsődleges kezelése továbbra is az egyszeri dózisban izomba beadott benzilpenicillin (penicillin G) vagy egyszeri dózisban szájon át beadott azitromicin.[30] Alternatív megoldásként szóba jöhet doxiciklin és tetraciklin is, a születési rendellenesség komoly kockázata miatt azonban ezek nem javallottak terhes anyák esetében. A különféle antibiotikumok - például makrolid, klindamicin, rifampin - következtében antibiotikum-ellenállás alakulhat ki.[16] A ceftriaxon – harmadgenerációs cefalosporin származék antibiotikum – kezelés lehet annyira hatékony, mint a penicillin-alapú kezelés.[7]
Fertőzés késői szakaszában[szerkesztés]
Neuroszifilisz kezelésére a penicillin G központi idegrendszeri gyenge penetrációja miatt ajánlott nagy adagokban intravénásan penicillint beadni a fertőzötteknek, minimum 10 napon keresztül.[7][16] Allergia esetén ceftriaxon alkalmazható, vagy meg lehet próbálkozni penicillin-deszenzitizációval. Más későbbi előfordulás kezelhető heti egyszeri, izomba beadott penicillin G injekcióval, három héten át. Allergia esetében – a korai fertőzésekhez hasonlóan – alkalmazható doxiciklin vagy tetraciklin, bár hosszabb ideig. A betegségnek ebben a szakaszában kezeléssel korlátozható a további progresszió, de a már bekövetkezett károsodásokra csekély hatással van.[7]
Jarisch–Herxheimer-reakció[szerkesztés]
A kezelés egyik lehetséges mellékhatása a Jarisch–Herxheimer-reakció. Gyakran egy órán belül jelentkezik és akár egy napig is fennmarad.[7] Ez a reakció nem-allergiás típusú, gyógyszerhatásra létrejövő immunválasz az antibiotikumos kezelés első alkalommal történő alkalmazására. A meglévő bőrtünetek kifejezettebbé válnak, és láz, hidegrázás, nyirokcsomó megnagyobbodás, izomfájdalmak léphetnek fel. Kiváltó okai a tömegesen széteső szifilisz-kórokozókból felszabaduló toxikus termékek, esetleg azok „szuperantigénjei”.[31]
Epidemiológia[szerkesztés]

| nincs adat <35 35-70 70-105 105-140 140-175 175-210 | 210-245 245-280 280-315 315-350 350-500 >500 |
Felmérések szerint 12 millió ember kapott szifilisz fertőzést 1999-ben, az esetek több mint 90%-a fejlődő országokban jelentkezett.[16] Évente hozzávetőlegesen 700 000–1,6 millió terhességre van befolyással, spontán vetélést, halva születést, és kongenitális szifiliszt okozva. Szubszaharai Afrika térségeiben a szifilisz a méhen belüli halálozások mintegy 20%-át okozza.[14] Az előfordulási arányok magasabbak az intravénás drogok fogyasztói körében, azok között, akik HIV fertőzést hordoznak, és azoknál a férfiaknál, akik férfiakkal élnek nemi életet.[4][5][6] Az Egyesült Államokban 2007-es adatok szerint a szifilisz hatszor gyakrabban fordult elő férfiak körében, mint nőknél, míg ugyanez az arány 1997-ben közel azonos volt.[33] A 2010-ben regisztrált esetek mintegy felét az afroamerikai népesség körében regisztrálták.[34]
A szifilisz igen gyakori volt Európában a 18. és 19. században. A világ fejlett országaiban a 20. század elejétől kezdve az antibiotikumos kezelés széles körű elterjedésének köszönhetően rohamosan csökkent a fertőzöttek száma, az 1980-as és 1990-es évekig.[15] A 2000-es év óta emelkedik a szifilisz előfordulási aránya az Egyesült Államokban, Kanadában, az Egyesült Királyságban, Ausztráliában és Európában, elsősorban a férfiakkal szexuálisan érintkező férfiak körében.[16] Az amerikai nők körében azonban állandó maradt a szifilisz előfordulási ráta ez alatt az idő alatt, míg az angliai nők körében emelkedett, bár a férfiakéhoz viszonyítva lassúbb ütemben.[35] Az előfordulási arány az 1990-es évek óta emelkedőben van Kína és Oroszország heteroszexuális népessége körében.[16] Ez olyan, védekezés nélküli szexuális aktivitásnak tudható be, mint például a szexuális promiszkuitás, a prostitúció, valamint a védőeszközök használatának ritkulása.[16][35][36]
Amennyiben nem kezelik, a szifilisz halálozási aránya 8% és 58% között mozog, magasabb arányban a férfiaknál.[7] A szifilisz tünetei a 19. és a 20. században enyhültek, részben a hatékony kezelés elérhetőségének, részben pedig a spirohéták csökkent virulenciájának köszönhetően.[11] Korai kezelés esetén ritkán lép fel komplikáció.[10] A szifilisz következtében a HIV terjedésének kockázata kétszer-ötször nagyobb, és gyakoriak a társbetegséggel történő fertőzések (egyes városközpontokban 30–60%).[7][16] A betegség a modern orvostudomány szerint minden szakaszában gyógyítható, de a szövődményei és ezek késői felismerése miatt súlyosak is lehetnek például a vakság, a bénulás nem fordíthatóak vissza.[17]
Története[szerkesztés]

A szifilisz pontos eredete nem ismert.[7] Két főbb hipotézis létezik, az egyik szerint a szifiliszt Kolumbusz Kristóf amerikai utazásaiból hazatérő hajósok hozták magukkal Európába, míg a másik feltételezés, hogy a szifilisz már korábban is létezett Európában, csak sokáig nem ismerték fel. Ezeket nevezik „kolumbuszi”, illetve "Kolumbusz előtti" hipotéziseknek.[19] A rendelkezésre álló bizonyítékok leginkább a kolumbuszi hipotézist támasztják alá.[38][39] Az első feljegyzések egy európai szifilisz-járványról számolnak be 1494/1495-ben az olaszországi Nápoly városának francia megszállása alatt.[15][19] Mivel a fertőzést a hazatérő francia seregek terjesztették, kezdetben „francia kór” néven volt ismeretes, később „vérbaj” néven is emlegették, ami a mai napig is fennmaradt a köztudatban. A „szifilisz” szó először 1530-ban bukkant fel, Girolamo Fracastoro olasz orvos és költő latin nyelvű versének címeként, amely költeményben a betegség itáliai pusztítását írta le.[40] Ugyancsak ismert volt „nápolyi betegségként”.[41][42]
A kórokozó organizmus, a Treponema pallidum első beazonosítása 1905-ben Fritz Schaudinn és Erich Hoffmann nevéhez fűződött.[15] Az első hatékony gyógymódot (a Salvarsant) 1909-ben dolgozta ki Paul Ehrlich, majd ezt követték a penicillin kísérleti vizsgálatai és hatásosságának igazolása, 1943-ban.[15][41] A hatásos kezelés elterjedése előtt gyakran folyamodtak higanyos kezeléshez és izoláláshoz, és némely gyógymódok gyakran bizonyultak még a betegségnél is ártalmasabbnak.[41] A krónikák szerint a történelem számos híres alakja, például Franz Schubert, Arthur Schopenhauer, Édouard Manet[15] és Adolf Hitler[43] szenvedett ebben a betegségben.
Társadalom és kultúra[szerkesztés]
Művészetek és irodalom[szerkesztés]

A szifiliszt elsőként ábrázoló műalkotások egyike Albrecht Dürer Szifiliszes férfi című fametszete, amelyről azt tartják, hogy egy német zsoldost, egy landsknechtet ábrázol.[44] A 19. századi legendás végzet asszonya avagy „méregkeverőnő” eredete a feltételezések szerint részben a szifilisz okozta pusztítás, amelyre klasszikus példákat találunk az irodalomban is, például John Keats műve a Szép és irgalmatlan hölgy (La Belle Dame sans Merci).[45][46]
A képzőművész Jan van der Straet festménye az 1580-as év tájékán megörökített egy jelenetet, ahol egy szifiliszes férfit a trópusi pockfa (Guaiacum officinale) nedvével kezelnek.[47] Az alkotás címe Guajakum fa előkészítése és alkalmazása a szifilisz kezelésére. Mivel a művész belefoglalta ezt a képet az Újvilág ünnepléséről készült sorozatába, arra következtethetünk, hogy kétséges hatásosságától függetlenül ennek a kezelésnek akkoriban nagy jelentőséget tulajdonítottak az európai elit körében. A színekben és részletekben gazdag mű a gyógyító keveréket készítő szolgálókat ábrázolja, egy orvos felügyelete mellett, aki a háta mögött rejteget valamit, miközben a szerencsétlen beteg a gyógyírt kortyolgatja.[48]
Vizsgálatok Tuskegeeben és Guatemalában[szerkesztés]
Az Amerikai Egyesült Államok 20. századi történetének egyik leghírhedtebb vitatott orvosi etikai esete volt az a vizsgálat, amelyet az Alabama állambeli Tuskegee városában folytattak le.[49] A vizsgálatot az amerikai Közegészségügyi Szolgálat (Public Health Service, PHS) támogatta, a tuskegeei intézettel együttműködésben.[50] A vizsgálat 1932-ben vette kezdetét, amikor a szifilisz elterjedt probléma volt és nem volt rá biztonságos és hatásos kezelés.[8] A vizsgálat a tervek szerint mérési adatokkal szolgált a nem kezelt szifilisz előrehaladásáról. 1947-re megtörtént a penicillin validálása a szifilisz hatékony gyógymódjaként, és egyre szélesebb közben alkalmazták a betegség kezelésére. A vizsgálatvezetők azonban folytatták a vizsgálatokat anélkül, hogy a résztvevőknek felajánlották volna a penicillines kezelést.[50] Ez a mai napig vitatott, és egyesek állítják, hogy sok alany kapott penicillint.[8] A vizsgálat egészen 1972-ig folytatódott.[50]
Szifilisszel végzett kísérleteket Guatemalában is végeztek, 1946–1948 között. Ezeket az Amerikai Egyesült Államok szponzorálta humán alanyokon végzett kísérletekként, és Juan José Arévalo elnöksége idején folytatták le őket a guatemalai Egészségügyi Minisztérium és több tisztviselője közreműködésével. Az orvosok katonákat, börtönben fogvatartott fegyenceket és elmegyógyintézeti ápoltakat fertőztek meg szifilisszel és egyéb szexuális úton terjedő betegségekkel, az alanyok betegtájékoztató és beleegyező nyilatkozata nélkül, majd antibiotikumokkal kezelték őket. 2010 októberében az Egyesült Államok hivatalosan kért bocsánatot Guatemalától ezeknek a kísérleteknek az elvégzése miatt.[51]
Megjegyzések[szerkesztés]
- ↑ Néhol Argyll Robertson-pupilláknak nevezik.
Jegyzetek[szerkesztés]
- ↑ GIROLAMO FRACASTORO (1478-1553)—AND SYPHILIS* (angol nyelven), 1930. október 4. (Hozzáférés: 2024. február 6.)
- ↑ Nem Kolumbusz hozta be a szifiliszt. Index, 2008. április 25. (Hozzáférés: 2024. február 6.)
- ↑ Kolumbusznak köszönhetjük a szifiliszt. Múlt-kor, 2008. január 16. (Hozzáférés: 2024. február 6.)
- ↑ a b Coffin, LS, Newberry, A, Hagan, H, Cleland, CM, Des Jarlais, DC, Perlman, DC (2010. január 1.). „Syphilis in Drug Users in Low and Middle Income Countries”. The International journal on drug policy 21 (1), 20–7. o. DOI:10.1016/j.drugpo.2009.02.008. PMID 19361976.
- ↑ a b Gao, L, Zhang, L, Jin, Q (2009. szeptember 1.). „Meta-analysis: prevalence of HIV infection and syphilis among MSM in China”. Sexually transmitted infections 85 (5), 354–8. o. DOI:10.1136/sti.2008.034702. PMID 19351623.
- ↑ a b Karp, G, Schlaeffer, F, Jotkowitz, A, Riesenberg, K (2009. január 1.). „Syphilis and HIV co-infection”. European journal of internal medicine 20 (1), 9–13. o. DOI:10.1016/j.ejim.2008.04.002. PMID 19237085.
- ↑ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad Kent ME, Romanelli F (2008. February). „Reexamining syphilis: an update on epidemiology, clinical manifestations, and management”. Ann Pharmacother 42 (2), 226–36. o. DOI:10.1345/aph.1K086. PMID 18212261.
- ↑ a b c White, RM (2000. március 13.). „Unraveling the Tuskegee Study of Untreated Syphilis”. Archives of Internal Medicine 160 (5), 585–98. o. DOI:10.1001/archinte.160.5.585. PMID 10724044.
- ↑ a b c d Committee on Infectious Diseases.szerk.: Larry K. Pickering: Red book 2006 Report of the Committee on Infectious Diseases, 27th, Elk Grove Village, IL: American Academy of Pediatrics, 631–44. o. (2006). ISBN 978-1-58110-207-9
- ↑ a b c d e f g h i j k l m Eccleston, K, Collins, L, Higgins, SP (2008. március 1.). „Primary syphilis”. International journal of STD & AIDS 19 (3), 145–51. o. DOI:10.1258/ijsa.2007.007258. PMID 18397550.
- ↑ a b c Mullooly, C, Higgins, SP (2010. augusztus 1.). „Secondary syphilis: the classical triad of skin rash, mucosal ulceration and lymphadenopathy”. International journal of STD & AIDS 21 (8), 537–45. o. DOI:10.1258/ijsa.2010.010243. PMID 20975084.
- ↑ Dylewski J, Duong M (2007. január 2.). „The rash of secondary syphilis”. Canadian Medical Association Journal 176 (1), 33–5. o. DOI:10.1503/cmaj.060665. PMID 17200385.
- ↑ a b c d e f g Bhatti MT (2007). „Optic neuropathy from viruses and spirochetes”. Int Ophthalmol Clin 47 (4), 37–66, ix. o. DOI:10.1097/IIO.0b013e318157202d. PMID 18049280.
- ↑ a b c Woods CR (2009. June). „Congenital syphilis-persisting pestilence”. Pediatr. Infect. Dis. J. 28 (6), 536–7. o. DOI:10.1097/INF.0b013e3181ac8a69. PMID 19483520.
- ↑ a b c d e f Franzen, C (2008. december 1.). „Syphilis in composers and musicians--Mozart, Beethoven, Paganini, Schubert, Schumann, Smetana”. European Journal of Clinical Microbiology and Infectious Diseases 27 (12), 1151–7. o. DOI:10.1007/s10096-008-0571-x. PMID 18592279.
- ↑ a b c d e f g h i j Stamm LV (2010. February). „Global Challenge of Antibiotic-Resistant Treponema pallidum”. Antimicrob. Agents Chemother. 54 (2), 583–9. o. [2017. június 16-i dátummal az eredetiből archiválva]. DOI:10.1128/AAC.01095-09. PMID 19805553. (Hozzáférés: 2013. április 18.)
- ↑ a b Szifilisz. Semmelweis Egyetem, Bőr-, Nemikórtani és Bőronkológiai Klinika, STD Centrum. (Hozzáférés: 2024. február 7.)
- ↑ a b c Syphilis - CDC Fact Sheet. Centers for Disease Control and Prevention (CDC), 2010. szeptember 16. (Hozzáférés: 2007. május 30.)
- ↑ a b c Farhi, D, Dupin, N (2010. szeptember 1.). „Origins of syphilis and management in the immunocompetent patient: facts and controversies”. Clinics in dermatology 28 (5), 533–8. o. DOI:10.1016/j.clindermatol.2010.03.011. PMID 20797514.
- ↑ Koss CA, Dunne EF, Warner L (2009. July). „A systematic review of epidemiologic studies assessing condom use and risk of syphilis”. Sex Transm Dis 36 (7), 401–5. o. DOI:10.1097/OLQ.0b013e3181a396eb. PMID 19455075.
- ↑ a b c Schmid, G (2004. június 1.). „Economic and programmatic aspects of congenital syphilis prevention”. Bulletin of the World Health Organization 82 (6), 402–9. o. PMID 15356931.
- ↑ U.S. Preventive Services Task, Force (2009. május 19.). „Screening for syphilis infection in pregnancy: U.S. Preventive Services Task Force reaffirmation recommendation statement”. Annals of internal medicine 150 (10), 705–9. o. PMID 19451577.
- ↑ a b c Hawkes, S, Matin, N, Broutet, N, Low, N (2011. június 15.). „Effectiveness of interventions to improve screening for syphilis in pregnancy: a systematic review and meta-analysis”. The Lancet infectious diseases 11 (9), 684–91. o. DOI:10.1016/S1473-3099(11)70104-9. PMID 21683653.
- ↑ National Notifiable Diseases. Public Health Agency of Canada, 2005. április 5. [2011. augusztus 9-i dátummal az eredetiből archiválva]. (Hozzáférés: 2011. augusztus 2.)
- ↑ Viñals-Iglesias, H, Chimenos-Küstner, E (2009. szeptember 1.). „The reappearance of a forgotten disease in the oral cavity: syphilis”. Medicina oral, patologia oral y cirugia bucal 14 (9), e416–20. o. PMID 19415060.
- ↑ Table 6.5. Infectious Diseases Designated as Notifiable at the National Level-United States, 2009 [a]. Red Book. [2012. szeptember 13-i dátummal az eredetiből archiválva]. (Hozzáférés: 2011. augusztus 2.)
- ↑ Brunner & Suddarth's textbook of medical-surgical nursing., 12th, Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2144. o. (2010). ISBN 978-0-7817-8589-1
- ↑ Hogben, M (2007. április 1.). „Partner notification for sexually transmitted diseases”. Clinical infectious diseases: an official publication of the Infectious Diseases Society of America 44 Suppl 3, S160–74. o. DOI:10.1086/511429. PMID 17342669.
- ↑ Trends in Sexually Transmitted Diseases in the United States: 2009 National Data for Gonorrhea, Chlamydia and Syphilis. Centers for Disease Control and Prevention, 2010. november 22. (Hozzáférés: 2011. augusztus 3.)
- ↑ David N. Gilbert. The Sanford guide to antimicrobial therapy 2011, 41st, Sperryville, VA: Antimicrobial Therapy, 22. o.. ISBN 978-1-930808-65-2
- ↑ Radolf, JD; Lukehart SA (editors). Pathogenic Treponema: Molecular and Cellular Biology. Caister Academic Press (2006). ISBN 1-904455-10-7
- ↑ Disease and injury country estimates. Egészségügyi Világszervezet (WHO), 2004. (Hozzáférés: 2009. november 11.)
- ↑ Trends in Reportable Sexually Transmitted Diseases in the United States, 2007. Centers for Disease Control and Prevention(CDC), 2009. január 13. (Hozzáférés: 2011. augusztus 2.)
- ↑ STD Trends in the United States: 2010 National Data for Gonorrhea, Chlamydia, and Syphilis. Centers for Disease Control and Prevention (CDC), 2010. november 22. (Hozzáférés: 2011. november 20.)
- ↑ a b Kent, ME, Romanelli, F (2008. február 1.). „Reexamining syphilis: an update on epidemiology, clinical manifestations, and management”. The Annals of pharmacotherapy 42 (2), 226–36. o. DOI:10.1345/aph.1K086. PMID 18212261.
- ↑ Ficarra, G, Carlos, R (2009. szeptember 1.). „Syphilis: The Renaissance of an Old Disease with Oral Implications”. Head and neck pathology 3 (3), 195–206. o. DOI:10.1007/s12105-009-0127-0. PMID 20596972.
- ↑ The Metropolitan Museum of Art Bulletin, Summer 2007, pp. 55–56.
- ↑ Rothschild, BM (2005. május 15.). „History of syphilis”. Clinical infectious diseases: an official publication of the Infectious Diseases Society of America 40 (10), 1454–63. o. DOI:10.1086/429626. PMID 15844068.
- ↑ Harper, KN, Zuckerman, MK; Harper, ML; Kingston, JD; Armelagos, GJ (2011. április 19.). „The origin and antiquity of syphilis revisited: an appraisal of Old World pre-Columbian evidence for treponemal infection.”. American journal of physical anthropology 146 Suppl 53, 99-133. o. PMID 22101689.
- ↑ Nancy G. "Siraisi, Drugs and Diseases: New World Biology and Old World Learning," in Anthony Grafton, Nancy G. Siraisi, with April Shelton, eds. (1992). New World, Ancient Texts (Cambridge MA: Belknap Press/Harvard University Press), pages 159-194
- ↑ a b c Dayan, L, Ooi, C (2005. október 1.). „Syphilis treatment: old and new”. Expert opinion on pharmacotherapy 6 (13), 2271–80. o. DOI:10.1517/14656566.6.13.2271. PMID 16218887.
- ↑ Knell, RJ (2004. május 7.). „Syphilis in renaissance Europe: rapid evolution of an introduced sexually transmitted disease?”. Proceedings. Biological sciences / the Royal Society 271 Suppl 4 (Suppl 4), S174–6. o. DOI:10.1098/rsbl.2003.0131. PMID 15252975.
- ↑ „Hitler syphilis theory revived”, BBC News, 2003. március 12.
- ↑ Eisler, CT (2009. április 19.). „Who is Dürer's "Syphilitic Man"?”. Perspectives in biology and medicine 52 (1), 48–60. o. DOI:10.1353/pbm.0.0065. PMID 19168944.
- ↑ Hughes, Robert. Things I didn't know : a memoir, 1st Vintage Book, New York: Vintage, 346. o. (2007). ISBN 978-0-307-38598-7
- ↑ Wilson, [ed]: Joanne Entwistle, Elizabeth. Body dressing, [Online-Ausg.], Oxford: Berg Publishers, 205. o. (2005). ISBN 978-1-85973-444-5
- ↑ Reid, Basil A.. Myths and realities of Caribbean history, [Online-Ausg.], Tuscaloosa: University of Alabama Press, 113. o. (2009). ISBN 978-0-8173-5534-0
- ↑ "Preparation and Use of Guayaco for Treating Syphilis" Archiválva 2011. május 21-i dátummal a Wayback Machine-ben. Jan van der Straet. Hozzáférés ideje: 6 August 2007.
- ↑ Katz RV (2006. November). „The Tuskegee Legacy Project: Willingness of Minorities to Participate in Biomedical Research”. J Health Care Poor Underserved 17 (4), 698–715. o. DOI:10.1353/hpu.2006.0126. PMID 17242525.
- ↑ a b c U.S. Public Health Service Syphilis Study at Tuskegee. Centers for Disease Control and Prevention, 2011. június 15. (Hozzáférés: 2010. július 7.)
- ↑ „U.S. apologizes for newly revealed syphilis experiments done in Guatemala”, The Washington Post, 2010. október 1. (Hozzáférés: 2010. október 1.) „The United States revealed on Friday that the government conducted medical experiments in the 1940s in which doctors infected soldiers, prisoners and mental patients in Guatemala with syphilis and other sexually transmitted diseases.”
Források[szerkesztés]
- Dr. Lőrinczi Lilla, Dr. Székely Edit. Orvosi Mikrobiológia, Részletes bakteriológia. Marosvásárhelyi Orvosi és Gyógyszerészeti Egyetem (2005)
- Dr. Jung János, Dr. Egyed-Zs. Imre. Általános pathologia. Mentor Kiadó (1998)
- Parascandola, John. Sex, Sin, and Science: A History of Syphilis in America (Praeger, 2008) 195 pp. ISBN 978-0-275-99430-3 excerpt and text search
- Shmaefsky, Brian, Hilary Babcock and David L. Heymann. Syphilis (Deadly Diseases & Epidemics) (2009)
- Stein, Claudia. Negotiating the French Pox in Early Modern Germany (2009)
További információk[szerkesztés]
- Szifilisz (magyar nyelven). Semmelweis Egyetem, Bőr-, Nemikórtani és Bőronkológiai Klinika, STD Centrum. (Hozzáférés: 2024. február 19.)
- A szifiliszről. drimmun.com. [2024. február 19-i dátummal az eredetiből archiválva].
- A szifilisz. vital.hu, 2005. március 18. (Hozzáférés: 2024. február 19.)
- A szifilisz (luesz, vérbaj). szifilisz.com. [2024. február 19-i dátummal az eredetiből archiválva].
- Syphilis – CDC Basic Fact Sheet (angol nyelven). cdc.gov / Centers for Disease Control and Prevention (CDC), 2005. március 18. (Hozzáférés: 2024. február 19.)
- Syphilis and HIV (angol nyelven). szifilisz.com, 2013. január 20. [2024. február 19-i dátummal az [/hivinsite.ucsf.edu/InSite?page=kb-05-01-04 eredetiből] archiválva].
| Az itt található információk kizárólag tájékoztató jellegűek, nem minősülnek orvosi szakvéleménynek, nem pótolják az orvosi kivizsgálást és kezelést. A cikk tartalmát a Wikipédia önkéntes szerkesztői alakítják ki, és bármikor módosulhat. |

